Espondilitis anquilosante
Revisado por el Dr Doug McKechnie, MRCGPÚltima actualización por Dr Philippa Vincent, MRCGPÚltima actualización 14 mar 2024
Satisface las necesidades del paciente directrices editoriales
- DescargarDescargar
- Compartir
- Idioma
- Debate
Profesionales médicos
Los artículos de referencia profesional están diseñados para uso de los profesionales de la salud. Están escritos por médicos del Reino Unido y basados en pruebas de investigación y directrices europeas y del Reino Unido. Quizás le resulte más útil el artículo Espondilitis anquilosante, o alguno de nuestros otros artículos sobre salud.
En este artículo:
Seguir leyendo
¿Qué es la espondilitis anquilosante?
Sinónimos: espondilitis reumatoide, enfermedad de Marie-Strümpell, enfermedad de von Bechterew
La espondilitis anquilosante (EA) es una espondiloartropatía crónica seronegativa que afecta principalmente al esqueleto axial (es decir, sacroileítis y espondilitis). La etiología es desconocida, pero está relacionada con la interacción de factores genéticos y ambientales. El diagnóstico se realiza combinando criterios clínicos de dolor de espalda inflamatorio y entesitis (inflamación en el lugar de inserción ósea de ligamentos y tendones) o artritis con hallazgos radiológicos.
Se cree que la espondilitis anquilosante es desencadenada por un factor (o factores) ambiental en personas genéticamente predispuestas.1
La espondiloartritis axial incluye la espondilitis anquilosante (espondiloartritis axial radiográfica) y la espondiloartritis axial no radiográfica. Para más información, incluido un resumen de la guía clínica actual del National Institute for Health and Care Excellence (NICE), consulte el artículo sobre la espondiloartritis ax ial.2
¿Es frecuente la espondilitis anquilosante? (Epidemiología)13
Se cree que la prevalencia de la EA oscila entre el 0,05% y el 0,23%.
Las estimaciones de la prevalencia varían según los países, con una prevalencia media por 10.000 de 31,9 en Norteamérica, 23,8 en Europa, 16,7 en Asia, 10,2 en Latinoamérica y 7,4 en África.
Aproximadamente el doble de hombres que de mujeres padecen AS.
La espondiloartritis axial no radiográfica afecta a un número similar de mujeres que de hombres.
La EA suele comenzar entre los 20 y los 30 años, y el 90-95% de las personas tienen menos de 45 años en el momento de aparición de la enfermedad.
El 80% de las personas desarrollan los primeros síntomas antes de los 30 años y menos del 5% son diagnosticadas después de los 45 años.
Se ha estimado una heredabilidad superior al 90% para la espondiloartritis axial. El factor de riesgo genético más importante es el antígeno leucocitario humano B27 (HLA-B27). La prevalencia del HLA-B27 suele reflejar la prevalencia de la espondiloartritis axial en una población. Sin embargo, la espondiloartritis axial puede darse en personas sin HLA-B27.
Seguir leyendo
Síntomas de la espondilitis anquilosante (presentación)
Los síntomas pueden ser sutiles en las fases iniciales o leves de la enfermedad, con una aparición insidiosa a lo largo de varios meses o años.
La EA suele presentarse antes de los 30 años.
La mayoría de los pacientes presentan una enfermedad crónica leve o brotes intermitentes con períodos de remisión.
Los rasgos sistémicos son frecuentes. Puede haber fiebre y pérdida de peso durante los periodos de enfermedad activa. También destaca la fatiga.
La rigidez matutina es característica.
Dolor de espalda inflamatorio:
A menudo mejora con actividad física moderada sin alivio con el reposo.
A diferencia del dolor de espalda mecánico, los pacientes suelen experimentar rigidez y dolor que les despiertan a primera hora de la mañana.
La enfermedad de la columna vertebral comienza en las articulaciones sacroilíacas (región lumbosacra bilateral) y puede percibirse como un dolor difuso e inespecífico en las nalgas.
En la exploración suele haber sensibilidad en las articulaciones sacroilíacas o una limitación de la amplitud de movimiento de la columna vertebral.
En las fases avanzadas, los pacientes desarrollan pérdida de la lordosis lumbar, atrofia de las nalgas y una cifosis torácica exagerada con un cuello encorvado hacia delante, a veces denominada "postura del signo de interrogación".
Entesitis periférica:
Ocurre en aproximadamente un tercio de los pacientes.
Localizaciones habituales: detrás del talón (tendinitis de Aquiles), la almohadilla del talón (fascitis plantar) y la tuberosidad tibial.
Las lesiones suelen ser dolorosas, sobre todo por la mañana. Puede haber hinchazón asociada de la inserción del tendón o ligamento.
Artritis periférica:
También se da en un tercio de los pacientes.
La afectación articular suele ser asimétrica y afecta a las caderas, la cintura escapular (articulaciones glenohumeral, acromioclavicular y esternoclavicular), las articulaciones de la pared torácica (articulaciones costovertebrales, uniones costoesternales) y la sínfisis púbica.
Otras articulaciones periféricas se ven afectadas con menor frecuencia y gravedad, generalmente en forma de oligoartritis asimétrica.
En los niños, la EA suele comenzar con artritis antes de que se desarrolle la enfermedad de la columna vertebral.
Las articulaciones temporomandibulares se ven afectadas ocasionalmente.
Examen
Mida la expansión torácica, la flexión lumbar lateral y la flexión lumbar hacia delante.
Prueba de Schober - véase el artículo separado Exploración de la columna vertebral, que trata de la exploración de la espalda toracolumbar.
Palpar y tensar las articulaciones sacroilíacas.
Examinar las articulaciones periféricas en busca de sinovitis o entesitis.
Busque siempre manifestaciones extraarticulares de la EA, ya que se dan hasta en el 40% de los pacientes.
Manifestaciones extraarticulares1 4
Las manifestaciones extraarticulares son frecuentes. Una revisión sistemática halló una prevalencia conjunta de:
Uveítis del 25,8%. Se da sobre todo en varones y en personas con HLA-B27 positivo.
Psoriasis del 9,3%.
Enfermedad inflamatoria intestinal(enfermedad de Crohn o colitis ulcerosa) del 6,8%.
Otras manifestaciones extraarticulares son:
Las complicaciones cardíacas incluyen:
Regurgitación aórtica, regurgitación mitral y valvulopatías no aórticas.
También pueden presentarse arritmias (por ejemplo, extrasístoles ventriculares y supraventriculares).
Mayor riesgo de infarto de miocardio (e ictus).5 Por lo tanto, es importante controlar los factores de riesgo cardiovascular modificables cuando estén presentes (por ejemplo, tabaquismo, índice de masa corporal (IMC) elevado, colesterol, sedentarismo, comorbilidades).
Afectación pulmonar como enfermedad pulmonar restrictiva y fibrosis apical. Puede producirse disnea como consecuencia de la afectación costovertebral que disminuye la capacidad vital.
Afectación neurológica por fractura vertebral, luxación o síndrome de cauda equina (alteración sensorial en miembros inferiores y periné).
Afectación renal: la amiloidosis es una complicación muy rara en pacientes con enfermedad grave, activa y de larga evolución, y puede causar disfunción renal con proteinuria e insuficiencia renal o enfermedad renal crónica. La nefropatía por inmunoglobulina A (IgA ) es otra asociación.
Seguir leyendo
Derivación por sospecha de espondiloartritis axial
NICE recomienda la derivación si:2
Lumbalgia de inicio anterior a los 45 años y de más de tres meses de duración: remitir a la persona a un reumatólogo para una evaluación de la espondiloartritis si también están presentes cuatro o más de los siguientes criterios adicionales:
Lumbalgia iniciada antes de los 35 años (esto aumenta aún más la probabilidad de que la lumbalgia se deba a una espondiloartritis en comparación con la lumbalgia iniciada entre los 35 y los 44 años).
Despertarse durante la segunda mitad de la noche a causa de los síntomas.
Dolor de glúteos.
Mejora con el movimiento.
Mejoría en las 48 horas siguientes a la toma de antiinflamatorios no esteroideos (AINE).
Un familiar de primer grado tiene espondiloartritis.
Hay artritis actual o pasada.
Existe entesitis actual o pasada.
Hay psoriasis actual o pasada.
Si se cumplen exactamente tres de los criterios adicionales, realice una prueba HLA-B27. Si la prueba es positiva, remita a la persona a un reumatólogo para una evaluación de la espondiloartritis.
Si la persona no cumple estos criterios pero persiste la sospecha clínica de espondiloartritis axial, aconséjele que repita la evaluación si aparecen nuevos signos, síntomas o factores de riesgo. Esto puede ser especialmente apropiado si la persona padece o ha padecido enfermedad inflamatoria intestinal (enfermedad de Crohn o colitis ulcerosa), psoriasis o uveítis.
Remitir urgentemente a las personas con sospecha de artritis inflamatoria de nueva aparición a un reumatólogo para una evaluación de la espondiloartritis, a menos que se sospeche artritis reumatoide, gota o artritis aguda por pirofosfato cálcico ("pseudogota"). Si se sospecha artritis reumatoide, véase la remisión para tratamiento especializado en la directriz del NICE sobre artritis reumatoide en adultos.
Remitir a las personas con dactilitis a un reumatólogo para una evaluación de la espondiloartritis.
Remitir a las personas con entesitis sin causa mecánica aparente a un reumatólogo para una evaluación de la espondiloartritis si:
Es persistente.
Se encuentra en varios sitios.
Cualquiera de los siguientes también está presente:
Dolor de espalda sin causa mecánica aparente.
Uveítis actual o pasada. Remitir a las personas a una evaluación oftalmológica inmediata (el mismo día) si presentan síntomas de uveítis anterior aguda (por ejemplo, dolor ocular, enrojecimiento ocular, sensibilidad a la luz o visión borrosa).
Psoriasis actual o pasada.
Infección gastrointestinal o genitourinaria.
Enfermedad inflamatoria intestinal.
Un familiar de primer grado padece espondiloartritis o psoriasis.
Diagnóstico1
Criterios de Nueva York modificados para el diagnóstico de la espondilitis anquilosante:
Criterios clínicos:
Lumbalgia; presente desde hace más de tres meses; mejora con el ejercicio pero no se alivia con el reposo.
Limitación del movimiento de la columna lumbar en los planos sagital y frontal.
Limitación de la expansión torácica en relación con los valores normales para la edad y el sexo.
Criterio radiológico: sacroileítis en la radiografía.
Diagnóstico: EA definitiva si está presente el criterio radiológico más al menos un criterio clínico. EA probable si solo están presentes tres criterios clínicos, o si está presente el criterio radiológico pero no hay criterios clínicos.
Enfermedades asociadas
La EA puede solaparse con otras espondiloartropatías, como la artritis psoriásica, la artritis reactiva o la artropatía enteropática.
Diagnóstico diferencial1
Afecciones inflamatorias: por ejemplo, artritis reumatoide, artritis psoriásica, artritis reactiva.
Afecciones degenerativas: por ejemplo, artrosis, enfermedad degenerativa del disco, espondilosis, cambios degenerativos en las articulaciones intervertebrales (facetarias).
Infección - por ejemplo, tuberculosis.
Neoplasias primarias o secundarias.
Deformidad congénita de la columna vertebral.
Fracturas.
Sacroileítis infecciosa.
Estenosis espinal.
Dolor referido.
Diagnóstico de la espondilitis anquilosante (investigaciones)
Análisis de sangre
Ninguna prueba de laboratorio es específica y suelen ser más útiles para excluir otros diagnósticos que para confirmar la EA.
Sin embargo, entre el 50 y el 70% de las personas con EA presentan un aumento de la PCR y la VSG.3
La derivación al reumatólogo debe realizarse si el paciente presenta 4 o más criterios diagnósticos o si el paciente presenta 3 criterios diagnósticos y además es HLA-B27 positivo.1
Imágenes
Las radiografías son la modalidad de imagen más útil en la enfermedad establecida, aunque pueden ser normales en la enfermedad temprana.
Busque una sacroileítis o una entesitis (en particular del anillo fibroso). La sacroileítis se manifiesta inicialmente como una borrosidad en la parte inferior de la articulación, después se producen erosiones óseas o esclerosis y ensanchamiento o fusión eventual de la articulación.
Los cuerpos vertebrales pueden volverse "cuadrados". En etapas posteriores, se forman puentes óseos (sindesmofitos) entre las vértebras adyacentes, hay osificación de los ligamentos espinales y, en la fase avanzada de la enfermedad, puede haber fusión completa de la columna vertebral (columna de bambú).
La osteopenia espinal es frecuente.
La resonancia magnética puede ser útil para identificar una sacroileítis temprana. La RM de las articulaciones sacroilíacas es más sensible que la radiografía simple o la TC para demostrar la sacroileítis. Tiene un papel cada vez más importante en el diagnóstico, el pronóstico y la selección de pacientes para el tratamiento biológico, pero no se recomienda para la atención primaria.
Resonancia magnética/tomografía computarizada: útiles para diagnosticar una fractura vertebral en pacientes con enfermedad de la columna vertebral en fase avanzada.
La absorciometría de rayos X de doble energía (DXA) se utiliza para evaluar la osteoporosis, pero puede subestimar el riesgo de fractura en la EA, debido a la formación de hueso nuevo en la columna vertebral.
La ecografía musculoesquelética puede ayudar a diagnosticar la entesitis.6
Lomo de bambú
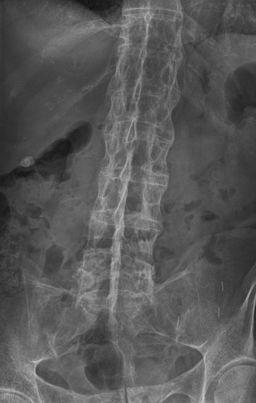
Por Stevenfruitsmaak, vía Wikimedia Commons
Tratamiento de la espondilitis anquilosante1 7
General
La espondilitis anquilosante es una enfermedad crónica que actualmente no tiene cura. Existen grandes diferencias individuales en el impacto de la EA y el objetivo del tratamiento es esencialmente sintomático, con un buen control de los síntomas, el mantenimiento de la función (facilitado por el diagnóstico precoz) y la gestión de las complicaciones.
Remitir todos los casos nuevos o sospechosos de EA a un reumatólogo. Esto es para confirmar el diagnóstico, revisar el tratamiento actual, acceder a fisioterapia especializada y terapia ocupacional y organizar el seguimiento (a menudo como parte de un acuerdo de atención compartida con atención primaria).
El tratamiento de las manifestaciones extraarticulares puede requerir la participación de otros equipos de especialistas.
Fisioterapia y rehabilitación
La fisioterapia, que incluye un programa de ejercicios y entrenamiento postural, es importante para mantener la función y, en algunos casos graves, puede estar justificado un periodo de rehabilitación intensiva hospitalaria.
Una revisión Cochrane halló que un programa de ejercicio individual domiciliario o supervisado es mejor que ninguna intervención; que la fisioterapia de grupo supervisada es mejor que los ejercicios domiciliarios; y que la terapia combinada de spa y ejercicio en hospitalización seguida de fisioterapia de grupo son mejores que la fisioterapia de grupo sola.8
Los ejercicios de extensión de la columna vertebral y de respiración profunda ayudan a mantener la movilidad de la columna vertebral, fomentan la postura erguida y favorecen la expansión del tórax.
Mantener una postura erguida durante las actividades cotidianas y dormir en un colchón firme con una almohada fina también tienden a reducir la tendencia a la cifosis torácica.
La hidroterapia y la natación son actividades excelentes para mantener la movilidad y la forma física.
Antiinflamatorios9
Los antiinflamatorios no esteroideos (AINE) mejoran los síntomas de la enfermedad.10 Comenzar el tratamiento con un AINE a menos que esté contraindicado y, en las personas con mayor riesgo de efectos secundarios gastrointestinales, considerar la combinación de un AINE y un inhibidor de la bomba de protones (IBP) o un inhibidor de la ciclooxigenasa-2 (COX-2) y un IBP. Cuando esté contraindicado o se tolere mal, debe sustituirse por un analgésico estándar como el paracetamol +/- codeína.1
Cuando los AINE no controlan suficientemente los síntomas:
Considere un preparado de liberación lenta si la rigidez matutina es un problema particular.
Añadir analgésicos adicionales (por ejemplo, analgésicos simples, amitriptilina) cuando haya sueño deficiente debido al dolor.
Las inyecciones locales de corticosteroides son útiles para la sacroileítis sintomática, la entesitis periférica y la artritis.
Los corticosteroides orales no se recomiendan en la espondilitis anquilosante.3
Remitir a un reumatólogo para que considere una terapia adicional.
Moduladores de citoquinas11
Los inhibidores del TNF-alfa son eficaces en la EA. Sólo deben utilizarse bajo la supervisión de un reumatólogo.
Guía NICE:12
Adalimumab, certolizumab pegol, etanercept, golimumab e infliximab son opciones para tratar la EA activa grave en adultos cuya enfermedad no ha respondido adecuadamente a los antiinflamatorios no esteroideos o que no los toleran.
La respuesta al tratamiento con adalimumab, certolizumab pegol, etanercept, golimumab o infliximab debe evaluarse 12 semanas después del inicio del tratamiento. El tratamiento sólo debe continuarse si hay pruebas claras de respuesta.
El tratamiento con otro inhibidor del factor de necrosis tumoral (TNF) alfa se recomienda a las personas que no toleran el tratamiento con el primer inhibidor del TNF alfa, o cuya enfermedad no ha respondido al mismo, o cuya enfermedad ha dejado de responder tras una respuesta inicial.
Se sabe que el uso de inhibidores del TNF-alfa aumenta el riesgo de infecciones graves.13
El NICE recomienda el uso de secukinumab, ixekizumab y upadacitinib como opciones para el tratamiento de la EA activa en adultos cuya enfermedad no ha respondido adecuadamente al tratamiento convencional (AINE o inhibidores del TNF-alfa). La respuesta debe evaluarse tras 16 semanas de tratamiento y sólo debe continuarse si hay pruebas claras de respuesta.14 15 16
Cirugía17
La EA no tratada puede causar deformidad de la columna vertebral, y más del 30% de los pacientes con EA padecen cifosis toracolumbar. La osteotomía correctiva y la estabilización se recomiendan en determinadas condiciones, como la cifosis grave o la artritis avanzada de cadera.
Complicaciones de la espondilitis anquilosante
Las complicaciones de la espondiloartritis axial incluyen: 1317
Anquilosis o fusión vertebral resultante de la formación de hueso nuevo.
Fracturas vertebrales.
Afectación de la cadera, que afecta aproximadamente a un tercio de las personas con EA y puede requerir la sustitución de la articulación.
Efectos adversos del tratamiento - por ejemplo, AINE (gastritis, úlceras, efectos renales), DMARD biológicos (infección, inmunosupresión, malignidad).
Trastornos del estado de ánimo.
Disminución de la calidad de vida y de la productividad laboral debido al dolor, la rigidez, la fatiga, la reducción de la movilidad de la columna vertebral y de la función física, y problemas de sueño.
Pronóstico1
El curso es variable, pero el daño es progresivo e irreversible.
El pronóstico también depende de la presencia de manifestaciones extraespinales (por ejemplo, uveítis, psoriasis, enfermedad inflamatoria intestinal), la edad en el momento del diagnóstico y la elección del tratamiento.
Mayor riesgo de fractura de la columna vertebral en etapas posteriores de la vida. La columna vertebral se vuelve más frágil por la rigidez y más débil por la osteoporosis. Las fracturas resultantes pueden producirse con una fuerza mínima.
Lecturas complementarias y referencias
- Espondiloartritis axial (incluida la espondilitis anquilosante); NICE CKS, abril 2024 (solo acceso desde el Reino Unido)
- Espondiloartritis en mayores de 16 años: diagnóstico y tratamientoGuía del NICE (febrero de 2017)
- Wenker KJ, Quint JMEspondilitis anquilosante.
- El Maghraoui AManifestaciones extraarticulares de la espondilitis anquilosante: prevalencia, características e implicaciones terapéuticas. Eur J Intern Med. 2011 Dic;22(6):554-60. Epub 2011 jul 13.
- Mathieu S, Pereira B, Soubrier MEventos cardiovasculares en la espondilitis anquilosante: Un meta-análisis actualizado. Semin Arthritis Rheum. 2014 Oct 18. pii: S0049-0172(14)00248-0. doi: 10.1016/j.semarthrit.2014.10.007.
- Hamdi W, Chelli-Bouaziz M, Ahmed MS, et al.Correlations among clinical, radiographic, and sonographic scores for enthesitis in ankylosing spondylitis. Joint Bone Spine. 2011 May;78(3):270-4. Epub 2010 Oct 30.
- van der Heijde D, Ramiro S, Landewe R, et al.Actualización de 2016 de las recomendaciones de manejo ASAS-EULAR para la espondiloartritis axial. Ann Rheum Dis. 2017 Jun;76(6):978-991. doi: 10.1136/annrheumdis-2016-210770. Epub 2017 Ene 13.
- Dagfinrud H, Kvien TK, Hagen KBIntervenciones de fisioterapia para la espondilitis anquilosante. Cochrane Database Syst Rev. 2008 Jan 23;(1):CD002822.
- Sidiropoulos PI, Hatemi G, Song IH, et al.; Recomendaciones basadas en la evidencia para el tratamiento de la espondilitis anquilosante: búsqueda bibliográfica sistemática de la Iniciativa 3E en Reumatología con la participación de un amplio panel de expertos y reumatólogos en ejercicio. Reumatología (Oxford). 2008 Mar;47(3):355-61.
- Kroon FP, van der Burg LR, Ramiro S, et al.Fármacos antiinflamatorios no esteroideos para la espondiloartritis axial: Una Revisión Cochrane. J Rheumatol. 2016 Mar;43(3):607-17. doi: 10.3899/jrheum.150721. Epub 2016 Feb 1.
- Actualizaciones sobre la espondilitis anquilosante: patogenia y agentes terapéuticosRevista de Enfermedades Reumáticas
- Inhibidores del TNF-alfa para la espondilitis anquilosante y la espondiloartritis axial no radiográfica; Guía de evaluación tecnológica del NICE, febrero de 2016.
- Minozzi S, Bonovas S, Lytras T, et al.Riesgo de infecciones con agentes anti-TNF en artritis reumatoide, artritis psoriásica y espondilitis anquilosante: revisión sistemática y metaanálisis. Expert Opin Drug Saf. 2016 Dic;15(sup1):11-34. doi: 10.1080/14740338.2016.1240783.
- Secukinumab para la espondilitis anquilosante activa después del tratamiento con antiinflamatorios no esteroideos o inhibidores del TNF-alfa; Guía de evaluación tecnológica del NICE, septiembre de 2016.
- Ixekizumab para el tratamiento de la espondiloartritis axialGuía de evaluación tecnológica del NICE, julio de 2021
- Upadacitinib para el tratamiento de la espondilitis anquilosante activaNICE Technology appraisal guidance, septiembre de 2022
- Zhu W, He X, Cheng K, et al.; Espondilitis anquilosante: etiología, patogenia y tratamientos. Bone Res. 2019 Aug 5;7:22. doi: 10.1038/s41413-019-0057-8. eCollection 2019.
Seguir leyendo
Historia del artículo
La información de esta página ha sido redactada y revisada por médicos cualificados.
Próxima revisión prevista: 13 de marzo 2028
14 Mar 2024 | Última versión

Pregunte, comparta, conecte.
Explore debates, formule preguntas y comparta experiencias sobre cientos de temas de salud.

¿Se encuentra mal?
Evalúe sus síntomas en línea de forma gratuita